Thứ 4 ngày 31 tháng 10 năm 2018Lượt xem: 17457
# TK 2018: Đau đầu dai dẳng 20 năm do dò Động tĩnh mạch nguyên phát của ĐM thái dương nông tại Bệnh viện quân y 175.
20-YEAR PROLONGED HEADACHE DUE TO SPONTANEOUS ARTERIOVENOUS FISTULA OF SUPERFICIAL TEMPORAL ARTERY: CASE REPORT.
Tóm tắt
Dò động tĩnh mạch (AVF: arteriovenous fistula) nguyên phát của động mạch thái dương nông cực kỳ hiếm gặp, chỉ vài trường hợp được ghi nhận trong y văn. Điều trị có thể là phẫu thuật cắt bỏ sang thương hoặc can thiệp nội mạch gây tắc sang thương. Một bệnh nhân nam với triệu chứng đau đầu tiến triển vùng thái dương trái điều trị không khỏi suốt 20 năm, được giới thiệu vào khoa Nội thần kinh của chúng tôi. Khám thực thể không ghi nhận triệu chứng gì bất thường. DSA phát hiện thông nối bất thường giữa động mạch thái dương nông với tĩnh mạch thái dương nông không qua giường mao mạch. Chẩn đoán AVF nguyên phát của động mạch thái dương nông được thiết lập. Can thiệp nội mạch làm tắc hoàn toàn sang thương. Bệnh nhân hết đau đầu ngay sau can thiệp. Từ khóa: Dò động tĩnh mạch; động mạch thái dương nông; nguyên phát.
Abstract
Spontaneous arteriovenous fistula (spontaneous AVF) of superficial temporal artery is extremely rare, only few cases reported from medical literature. The treatment may be surgical by excision or endovascular by embolization. A man was referred to our Department of Neurology for a progressive headache in the left temporal region was not curable over the previous 20 years. No any abnormal signs was found on physical examination. DSA (digital subtraction angiography) imaging revealed the abnormal connection between superficial temporal artery and superficial temporal vein without an intervening capillary network. The diagnosis of spontaneous AVF of superficial temporal artery was established. A complete embolization was successfully realised. Headache ceased immediately. Keywords: Arteriovenous fistula; superficial temporal artery; spontaneous.
I. ĐẶT VẤN ĐỀ
Dò động tĩnh mạch (AVF: arteriovenous fistula) ngoài sọ, còn gọi là dò động tĩnh mạch vùng đầu mặt cổ, là sự thông nối trực tiếp giữa một động mạch xuất phát từ động mạch cảnh ngoài với tĩnh mạch mà không qua giường mao mạch; nếu có thêm sự hình thành búi mạch (nidus) giữa động mạch nuôi và tĩnh mạch dẫn lưu thì gọi là dị dạng động tĩnh mạch (AVM: arteriovenous malformation). Trong y văn còn có thể bắt gặp một số thuật ngữ như cirsoid aneurysm, rasemose aneurysm, plexiform angioma, pulsating angioma, aneurysmal varix, arteriovenous aneurysm được sử dụng trước đây nhưng ngày nay hầu như không còn được sử dụng [1]. Về mặt hình thái, thông nối trực tiếp giữa một động mạch có lưu lượng cao (high flow) với một tĩnh mạch có lưu lượng thấp (low flow) thông thường sẽ khiến cả động mạch nuôi lẫn tĩnh mạch dẫn lưu dãn to và ngoằn ngoèo, nhưng đôi khi chúng có thể không giãn hoặc chỉ dãn nhẹ [4]. AVF/AVM ngoài sọ rất hiếm gặp, hiếm gấp 20 lần so với AVF/AVM trong sọ với động mạch nuôi xuất phát từ động mạch cảnh trong hay động mạch đốt sống [6]. Ngược với AVF/AVM trong sọ, nguyên nhân của AVF/AVM ngoài sọ hầu hết do chấn thương bao gồm các chấn thương do tai nạn giao thông, dao đâm, phẫu thuật hay thủ thuật vùng đầu mặt cổ gọi là dò do chấn thương (traumatic AVF); chỉ một số rất hiếm do bất thường bẩm sinh gọi là dò nguyên phát (spontaneous AVF), hình thành từ trong thời kỳ bào thai nhưng thường đến tuổi dậy thì, tuổi trưởng thành mới bắt đầu bộc lộ triệu chứng.
Dò động tĩnh mạch của động mạch thái dương nông là một dạng AVF ngoài sọ với động mạch nuôi là một hoặc nhiều nhánh xuất phát từ động mạch thái dương nông (superficial temporal artery). Động mạch thái dương nông là một trong hai nhánh tận của động mạch cảnh ngoài, có thông nối với động mạch cảnh trong thông qua động mạch ổ mắt trên. Bệnh rất hiếm gặp, Li F (2007) thống kê có chưa đến 40 trường hợp AVF của động mạch thái dương nông do chấn thương [7] và chỉ vỏn vẹn 5 trường hợp AVF nguyên phát của động mạch thái dương được Zahdi O (2018) thống kê tính cả ca bệnh ông báo cáo [4][5][8][9][10] được ghi nhận trong y văn. Triệu chứng lâm sàng phụ thuộc chủ yếu vào kích thước sang thương và lưu lượng dòng qua shunt dò. Thường thì khởi đầu bệnh nhân tự sờ thấy một khối phồng nhỏ, mềm dưới da đầu vùng thái dương, phát triển lớn dần sau nhiều năm. Bệnh nhân thường than phiền ù tai, nghe trong tai có âm thanh như tiếng thổi hay tiếng nước chảy rất khó chịu. Đau đầu, hoại tử da đầu hay chảy máu tại vị trí khối phồng là các triệu chứng ít gặp hơn. Khám thực thể có thể ghi nhận khối phồng ngoằn ngoèo nổi gồ dưới da đầu vùng thái dương trông mất thẩm mỹ, sờ có rung miu, nghe có âm thổi liên tục và sẽ mất đi khi đè gốc động mạch thái dương nông (dấu hiệu Terrier). Chụp mạch máu kỹ thuật số xóa nền (DSA: digital subtraction angiography) là tiêu chuẩn vàng để chẩn đoán xác định với đầy đủ các thông tin về động mạch nuôi, tĩnh mạch dẫn lưu, vị trí và kích thước lỗ dò, huyết động học bao gồm hướng và lưu lượng dòng máu, đồng thời giúp lập kế hoạch điều trị. Các xét nghiệm hình ảnh học không xâm lấn khác như siêu âm Doppler, MRA, CTA cũng có vai trò trong chẩn đoán và theo dõi điều trị. Điều trị nhằm mục đích ngăn ngừa vỡ gây xuất huyết, ngừa hoại tử da đầu, giải quyết các triệu chứng phiền toái kéo dài (ù tai, đau đầu…), hay nhằm mục đích thẩm mỹ. Phương pháp điều trị có thể là phẫu thuật, can thiệp nội mạch hoặc phối hợp cả hai. Phẫu thuật cắt bỏ hoàn toàn sang thương sau khi đã bộc lộ và thắt động mạch nuôi và tĩnh mạch dẫn lưu là phương pháp điều trị kinh điển, hiệu quả triệt để, một số tác giả chỉ cột cuống động mạch nuôi nhưng hiệu quả thường sẽ không triệt để, nguy cơ tái dò cao do tuần hoàn bàng hệ từ các phần khác của động mạch cảnh ngoài. Can thiệp nội mạch ra đời sau, kỹ thuật là luồn vi ống thông theo đường động mạch hay tĩnh mạch đến vị trí dò, gây tắc shunt dò bằng các vật liệu như keo sinh học, hạt nhựa, onyx, coil, bóng tùy tính chất sang thương cũng như thói quen và kinh nghiệm của thủ thuật viên. Lựa chọn phẫu thuật hay can thiệp nội mạch tùy từng trường hợp qua phân tích tổng hợp nhiều yếu tố. Đối với những sang thương lớn, dò lưu lượng cao, thường phải phối hợp can thiệp nội mạch và phẫu thuật mới hiệu quả, đầu tiên can thiệp nội mạch làm giảm bớt lưu lượng dòng, 24-48 giờ sau sẽ phẫu thuật nhằm giảm nguy cơ chảy máu khó kiểm soát trong lúc mổ.
II. CA LÂM SÀNG
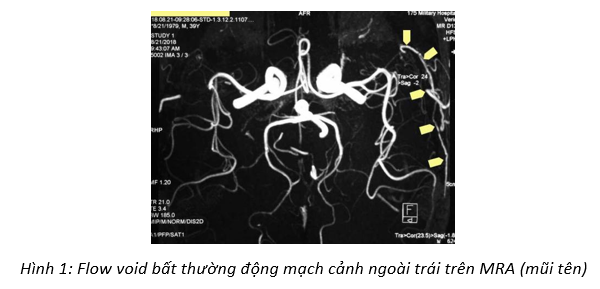
Bệnh nhân Nguyễn Văn T., nam, 39 tuổi, nhập viện ngày 22/8/2018, số bệnh án 1832154, không tiền sử chấn thương đầu hay phẫu thuật vùng đầu. Từ 20 năm nay bệnh nhân than phiền một triệu chứng duy nhất là đau đầu vùng thái dương trái. Đau âm ỉ liên tục trong ngày, không đau theo kiểu cơn, suốt ngày không lúc nào bệnh nhân không đau đầu trừ lúc ngủ, không đau theo kiểu mạch đập, không có yếu tố làm tăng hay giảm đau. Đau đầu tiến triển nặng dần theo thời gian, gây cho bệnh nhân rất nhiều phiền toái, ảnh hưởng đáng kể đến chất lượng cuộc sống. Bệnh nhân đi khám rất nhiều lần tại rất nhiều bệnh viện lớn, nhỏ tại thành phố Hồ Chí Minh suốt 20 năm qua, được chụp nhiều phim CT và MRI sọ, hầu hết được chẩn đoán và điều trị theo hướng đau đầu nguyên phát (migraine, đau đầu dạng căng thẳng, đau đầu hỗn hợp…), bệnh không thuyên giảm. Cuối tháng 8 năm 2018, bệnh nhân được người quen là một bác sĩ khoa Chẩn đoán hình ảnh bệnh viện Quân y 175 cho chụp MRA mạch máu não ghi nhận tín hiệu flow void bất thường vùng thái dương trái nghi bất thường mạch máu thuộc hệ động mạch cảnh ngoài (Hình 1).
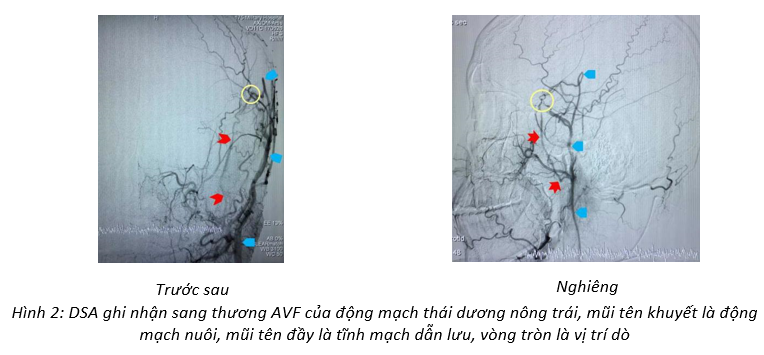
Bệnh nhân được giới thiệu khám khoa Nội thần kinh và được nhận vào điều trị nội trú. Khám thực thể không ghi nhận triệu chứng gì bất thường. Chụp DSA động mạch cảnh ngoài trái ghi nhận sang thương dò động tĩnh mạch ngoài sọ vùng thái dương trái với 1 cuống động mạch nuôi xuất phát từ động mạch thái dương nông thông nối trực tiếp với tĩnh mạch thái dương nông, động mạch nuôi và tĩnh mạch dẫn lưu dãn nhẹ, lưu lượng dò cao, dẫn lưu xuôi dòng về tĩnh mạch cảnh ngoài, không có ứ trệ hay dẫn lưu ngược dòng, không có thông nối với động mạch cảnh trong (Hình 2).
Bệnh nhân được điều trị bằng phương pháp can thiệp nội mạch, cùng thì với chụp DSA. Chọn lọc vi ống thông vào cuống động mạch nuôi, chụp siêu chọn lọc bằng vi ống thông đánh giá sang thương một lần nữa, qua vi ống thông bơm dung dịch keo sinh học Histoacryl (NBCA: N-butyl 2-cyanoacrylate) pha với Lipiodol thành độ pha loãng 40% làm tắc lỗ dò và tắc cuống động mạch nuôi, bảo tồn tĩnh mạch (Hình 3).
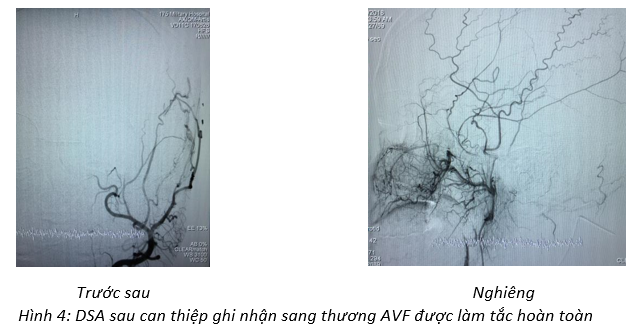
Chụp lại DSA động mạch cảnh ngoài trái sau can thiệp ghi nhận sang thương AVF đã được làm tắc hoàn toàn (Hình 4).
Vài giờ đồng hồ sau can thiệp bệnh nhân mất hẳn triệu chứng đau đầu. Tiếp tục theo dõi sau điều trị đến thời điểm viết báo cáo, bệnh nhân hoàn toàn không còn triệu chứng đau đầu.
III. BÀN LUẬN
AVF của động mạch thái dương nông trái là chẩn đoán xác định của ca bệnh này căn cứ trên tiêu chuẩn vàng DSA. Bệnh nhân không có tiền sử chấn thương đầu hay phẫu thuật vùng đầu, vì vậy khẳng định đây là một trường hợp AVF nguyên phát.
Phân loại quốc tế về đau đầu lần thứ 3 (ICHD-3: The International Classification of Headache Disorders, 3rd edition) của Hiệp hội đau đầu quốc tế (IHS: International Headache Society) chia đau đầu thành 3 nhóm lớn là đau đầu nguyên phát, đau đầu thứ phát, đau dây thần kinh sọ, các đau mặt khác và các đau đầu khác [2]. Trong thực hành lâm sàng, đau đầu nguyên phát chiếm tỉ lệ áp đảo, là lý do chủ yếu khiến bệnh nhân đi khám bệnh, hai nhóm còn lại ít gặp hơn nhiều.
Than phiền duy nhất của bệnh nhân chúng tôi là triệu chứng đau đầu. Hồi cứu lại, đau đầu của bệnh nhân xếp vào nhóm đau đầu thứ phát, phân nhóm 6.3.2 theo ICHD-3 (đau đầu do dị dạng động tĩnh mạch cổ, sọ chưa vỡ), thỏa mãn đầy đủ các tiêu chuẩn chẩn đoán:
A. Bất kỳ đau đầu nào thỏa tiêu chuẩn C.
A. Một dị dạng động tĩnh mạch (AVM: arteriovenous malformation) đã được chẩn đoán xác định.
B. Có bằng chứng của mối liên quan nhân quả khi thỏa mãn ít nhất 2 trong số các đặc tính sau:
1. Đau đầu tiến triển theo thời gian cùng với các triệu chứng lâm sàng khác của AVM, hoặc nhờ tính chất đau đầu đó mà giúp phát hiện ra AVM.
2. Có một trong hai hoặc cả hai đặc tính sau:
- Đau đầu càng lúc càng tồi tệ tương ứng với AVM tiến triển.
- Đau đầu cải thiện đáng kể hoặc mất hẳn tương ứng với điều trị AVM hiệu quả.
3. Đau đầu khu trú tại vị trí có AVM.
C. Không có chẩn đoán nào khác hợp lý hơn theo IHCD-3.
Bệnh nhân đã được chẩn đoán và điều trị nhầm trong một quãng thời gian rất dài, lên đến 20 năm, hầu hết chẩn đoán đau đầu nguyên phát. Theo chúng tôi, một số lý do giải thích cho điều này. Thứ nhất, tần suất đau đầu nguyên phát là vượt trội trong thực hành lâm sàng ở các phòng khám tổng quát và thần kinh khiến các bác sĩ chủ quan, không khai thác kỹ, nếu để ý kỹ sẽ thấy tính chất đau đầu của bệnh nhân không giống với tính chất đau trong nhóm đau đầu nguyên phát. Thứ hai, hình thái sang thương AVF của bệnh nhân không điển hình như y văn mô tả, động mạch nuôi lẫn tĩnh mạch dẫn lưu đều không dãn to ngoằn ngoèo, triệu chứng bộc lộ ra ngoài vì thế cũng không điển hình cả về lâm sàng (không thấy ù tai hay nghe âm thổi ở tai, không hiện diện khối phồng kém thẩm mỹ dưới da đầu vùng thái dương) lẫn cận lâm sàng (flow void trên MRI không nổi bật, dễ bị bỏ sót, đặc biệt trong thời gian đầu của bệnh).
Sang thương có kích thước nhỏ, huyết động học không quá phức tạp với chỉ 1 cuống động mạch nuôi và 1 tĩnh mạch dẫn lưu, dẫn lưu máu tĩnh mạch xuôi dòng tốt, không có biểu hiện ứ trệ hay dẫn lưu ngược dòng nên cũng có một chút dấu hỏi rằng một mình sang thương với tính chất như vậy liệu có thể giải thích đầy đủ triệu chứng đau đầu dai dẳng, ảnh hưởng nhiều đến chất lượng cuộc sống mà bệnh nhân gánh chịu nhiều năm qua hay không, hay còn có thêm căn nguyên kết hợp tiềm ẩn khác vẫn chưa tìm ra. Tuy nhiên, việc bệnh nhân hoàn toàn hết đau đầu ngay sau khi điều trị là một chứng cứ thuyết phục khẳng định AVF của động mạch thái dương nông là căn nguyên duy nhất. Có lẽ yếu tố cơ địa, ngưỡng nhạy cảm đau mỗi người mỗi khác góp phần giải thích vấn đề này.
Một xét nghiệm chẩn đoán hình ảnh không xâm lấn như MRA có tác dụng định hướng, xác định chẩn đoán bằng DSA là chỉ định hợp lý trong trường hợp này, như y văn vẫn khuyến cáo. DSA đã cung cấp cho chúng tôi các thông tin chi tiết về động mạch nuôi, tĩnh mạch dẫn lưu, vị trí dò, lưu lượng dòng rất giá trị cho việc lập kế hoạch điều trị. Chỉ định điều trị xử lý sang thương trong trường hợp này là không bàn cãi nhằm mục đích giải quyết triệu chứng đau đầu dai dẳng vốn đã gây cho bệnh nhân quá nhiều phiền toái. Quyết định điều trị bằng can thiệp nội mạch thay vì phẫu thuật trong trường hợp này là hợp lý vì tính chất sang thương thuận lợi cho can thiệp cũng như thuận lợi cho mục tiêu điều trị triệt để với chỉ 1 cuống động mạch nuôi xuất phát từ động mạch thái dương nông không khó để chọn lọc vi ống thông, 1 vị trí dò duy nhất, 1 tĩnh mạch dẫn lưu có thể quan sát rõ ràng và dễ kiểm soát trong quá trình thao tác. Lựa chọn vật liệu gây tắc là keo sinh học Histoacryl với độ pha loãng 40% là hợp lý dựa trên căn cứ chủ chốt là lưu lượng dòng của sang thương, kinh nghiệm của thủ thuật viên cũng như giúp tiết kiệm phần nào chi phí vì bệnh nhân không quá dư dả về kinh tế. Kết quả điều trị là rất tốt căn cứ vào hình ảnh DSA và chấm dứt hoàn toàn triệu chứng đau đầu ngay sau can thiệp.
IV. KẾT LUẬN
Dò động tĩnh mạch nguyên phát của động mạch thái dương nông là bệnh lý cực kỳ hiếm gặp, y văn mới chỉ ghi nhận vài trường hợp. Đau đầu không phải là triệu chứng thường gặp nhất, cũng không phải là triệu chứng đặc trưng nhưng lại là triệu chứng duy nhất trong ca bệnh chúng tôi gặp, không kèm theo bất kỳ triệu chứng đặc trưng nào khác khiến việc chẩn đoán và điều trị bị trì hoãn suốt 20 năm. Các xét nghiệm chẩn đoán hình ảnh không xâm lấn như MRA, CTA, siêu âm Doppler có thể giúp định hướng tổn thương, và DSA là tiêu chuẩn vàng để chẩn đoán. Phẫu thuật là phương pháp điều trị kinh điển. Can thiệp nội mạch ra đời sau, có thể là điều trị thay thế hoặc phối hợp với phẫu thuật tùy trường hợp. Bệnh nhân của chúng tôi được điều trị thành công bằng phương pháp can thiệp nội mạch, đau đầu chấm dứt ngay sau điều trị.
Tin xem nhiều nhất
-
-
Ngày 09/02/2018
ĐIỆN CƠ là gì ...
-

-
Ngày 13/02/2018
Điều trị Co thắt mi mắt (Blepharospasm)?
-

-
Ngày 01/03/2018
Điều trị co cứng cơ sau Đột quỵ não.
-

-
Ngày 05/10/2021
Chẩn đoán định khu tổn thương tủy sống.
-

-
Ngày 05/04/2020
Liệt dây thần kinh số VII.